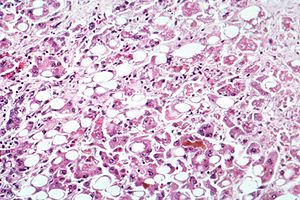
Hepatite
| Hepatite | |
|---|---|
| Doença hepática alcoólica evidente por transformação gordurosa, morte celular e corpos de Mallory | |
| Especialidade | Infectologia, gastroenterologia |
| Sintomas | Pele amarela, falta de apetite, dor abdominal[1][2] |
| Complicações | Cirrose, insuficiência renal, cancro do fígado[3] |
| Duração | Aguda ou crónica[1] |
| Tipos | A, B, C, D e E.[3] |
| Causas | Vírus, consumo de álcool, toxinas, autoimune[3][2] |
| Prevenção | Vacina (para hepatite de causa viral)[2] |
| Tratamento | Medicação, transplante de fígado[1][4] |
| Frequência | > 500 milhões de casos[3] |
| Mortes | > um milhão por ano[3] |
| Classificação e recursos externos | |
| CID-10 | K73.9 |
| CID-9 | 570, 571.4, 571.40, 571.41 |
| CID-11 | 2046015098 |
| DiseasesDB | 20061 |
| MedlinePlus | 001154 |
| MeSH | D006505 |
Hepatite é a inflamação dos tecidos do fígado.[3] Algumas pessoas não manifestam sintomas, enquanto em outras os sintomas mais comuns são tonalidade amarela da pele e da parte branca dos olhos, falta de apetite, vómitos, fadiga, dor abdominal ou diarreia.[1][2] A hepatite pode ser temporária (aguda) ou de longa duração (crónica), dependendo se a duração é inferior ou superior a seis meses.[1][5] A hepatite aguda pode por vezes resolver-se espontaneamente, evoluir para hepatite crónica ou, raramente, resultar em insuficiência hepática aguda.[6] Ao longo do tempo, a hepatite crónica pode evoluir para cirrose, insuficiência hepática ou cancro do fígado.[3]
A causa mais comum em todo o mundo são vírus.[3][2] Entre outras possíveis causas estão o consumo exagerado de bebidas alcoólicas, alguns medicamentos, toxinas, outras infeções, doenças autoimunes,[3][2] e esteatohepatite não alcoólica (NASH).[7] Existem cinco principais tipos de hepatite viral: hepatite A, B, C, D e E.[3] As hepatites A e E são transmitidas principalmente por comida e água contaminadas.[3] A hepatite B é transmitida principalmente por via sexual, embora possa também ser transmitida da mãe para o bebé durante a gravidez ou parto.[3] As hepatites B e C podem ainda ser transmitidas através de sangue infetado, o que é frequente na partilha de seringas entre toxicodependentes.[3] A hepatite D só infeta pessoas já infetadas com hepatite B.[3]
As hepatites A, B e D podem ser prevenidas com vacinação.[2] Os casos crónicos de hepatite viral podem ser tratados com medicamentos.[1] Embora não exista tratamento específico para a NASH, é importante manter um estilo de vida saudável, incluindo a prática de exercício físico, dieta saudável e perda de peso.[7] A hepatite autoimune pode ser tratada com medicamentos imunossupressores.[8] Em alguns casos pode ser considerada a realização de um transplante de fígado.[4]
Em 2015 a hepatite A afetava cerca de 114 milhões de pessoas em todo o mundo, a hepatite B crónica cerca de 343 milhões e a hepatite C crónica cerca de 142 milhões.[9] Nos Estados Unidos, a NASH afeta cerca de 11 milhões de pessoas e a hepatite alcoólica cerca de 5 milhões.[7][10] A hepatite é a causa de mais de um milhão de mortes por ano, a maioria das quais ocorre de forma indireta como resultado da cicatrização do fígado ou do cancro do fígado.[3][11] O termo tem origem no grego hêpar, que significa "fígado", e -itis, que significa "inflamação".[12]
Considerada a maior epidemia ou pandemia mundial da atualidade e é a principal causa de hepatite. A hepatite A e a hepatite E são transmitidas pela via fecal-oral, logo são mais comuns nos países em desenvolvimento, geralmente melhoram mesmo sem tratamento e não levam à hepatite crônica.[13]
Por outro lado as hepatites B, C e D são transmitidas pelo contato com sangue, leite materno, sêmen ou secreções vaginais em contato direto com uma mucosa. Existe vírus na saliva, mas beijar ou compartilhar talheres só é contagioso se o vírus penetrar por feridas na boca.[14]
Apenas 5% dos casos de hepatite B se tornam crônicos, 1% evoluem para cirrose e 1% para hepatocarcinoma. A maioria dos casos de hepatite C (60 a 80%) se cronificam em 15 a 20 anos, evoluindo para cirrose hepática e em 1-2% para hepatocarcinoma. A hepatite D só pode se tornar crônica ou fulminante em co-infecção com o vírus da hepatite B.[15]
Quadro clínico (primeiros 3 a 10 dias – pródromo):
- Após cessam sintomas prodrômicos e iniciam-se:
Quanto mais sintomática for a fase aguda da doença, maior a chance da doença hepática se cronificar
- Exame físico:
- micropoliadenopatia pequena,
- hepatomegalia discreta e dolorosa (devido à distensão da cápsula hepática),
- pequena esplenomegalia reacional,
- mais raramente: sinais meníngeos, artralgia, rash cutâneo.
- Diagnóstico diferencial:
- outras etimologias de hepatites,
- leptospirose,
- malária,
- febre amarela,
- sepse,
- obstrução de vias biliares.
É uma hepatite infecciosa aguda causada pelo vírus da hepatite A, que pode cursar de forma subclínica. Altamente contagiosa, sua transmissão é do tipo fecal oral,[16] ou seja, ocorre contaminação direta de pessoa para pessoa ou através do contacto com alimentos e água contaminados, e os sintomas iniciam em média 30 dias após o contágio. É mais comum onde não há ou é precário o saneamento básico.
A falta de higiene ajuda na disseminação do vírus. O uso na alimentação de moluscos e ostras de águas contaminadas com esgotos e fezes humanas contribui para a expansão da doença. Uma vez infectada a pessoa desenvolve imunidade permanente. Existe vacina segura para hepatite A. A transmissão através de agulhas ou sangue é rara. Os sintomas são de início súbito, com febre baixa, fadiga, mal estar, perda do apetite, sensação de desconforto no abdome, náuseas e vômitos. Pode ocorrer diarreia. A icterícia é mais comum no adulto (60%) do que na criança (25%). A icterícia desaparece em torno de duas a quatro semanas.
É considerada uma hepatite branda, pois não há relatos de cronificação e a mortalidade é baixa. Não existe tratamento específico. O paciente deve receber sintomáticos e tomar medidas de higiene para prevenir a transmissão para outras pessoas. Pode ser prevenida pela higiene e melhorias das condições sanitárias, bem como pela vacinação. É conhecida como a hepatite do viajante. O período de incubação do vírus da hepatite A é de 30 dias.
Sua transmissão é através de sangue, agulhas e materiais cortantes contaminados, também com as tintas das tatuagens, bem como através da relação sexual. É considerada também uma doença sexualmente transmissível. Pode ser adquirida através de tatuagens, piercings, em procedimentos médicos e odontológicos onde existe falha no processo de esterilização do instrumental e até em sessões de depilação.[17] Os sintomas são semelhantes aos das outras hepatites virais, mas a hepatite B pode cronificar e provocar a cirrose hepática. A prevenção é feita utilizando preservativos nas relações sexuais e não utilizando materiais cortantes ou agulhas que não estejam devidamente esterilizadas. Recomenda-se o uso de descartáveis de uso único. Quanto mais cedo se adquire o vírus, maiores as chances de ter uma cirrose hepática. Existe vacina para hepatite B, que é dada em três doses intramusculares e não precisa ser repetida, com as três doses aplicadas nas datas indicadas pelo laboratório, o indivíduo ficará imune pelo resto da vida. O período de incubação do vírus da hepatite B é de 90 dias. Pode passar também de mãe para filho no momento do parto.
Hepatite que pode ser adquirida através de transfusão sanguínea, tatuagens, uso de drogas, piercings, e em manicure, já foi comprovado que pode ser contagiosa por relações sexuais. É de grande preocupação para a Saúde Pública. A maioria dos pacientes é assintomática no período agudo da doença, mas podem ser semelhantes aos das outras hepatites virais. Estima-se que 3 % da população mundial esteja contaminada,[18] atingindo níveis dez vezes maiores no continente africano. A hepatite C é perigosa porque pode cronificar e provocar a cirrose hepática e o hepatocarcinoma, neoplasia maligna do fígado.
A prevenção é feita evitando-se o uso de materiais cortantes ou agulhas que não estejam devidamente esterilizadas. Recomenda-se o uso de descartáveis de uso único, bem como material próprio em manicures. A esterilização destes materiais é possível, porém não há controle e as pessoas que ‘dizem’ que esterilizam não têm o preparo necessário para fazer uma esterilização real. Não existe vacina para a hepatite C e é considerada pela Organização Mundial da Saúde como o maior problema de saúde pública, é a maior causa de transplante hepático e transmite-se pelo sangue mais facilmente do que a AIDS.
O anti-HCV positivo detecta infecção atual ou pregressa. Pode ser necessário biópsia hepática para descartar malignidade e determinar o grau da doença. A detecção do ácido ribonucleico (RNA) do vírus caracteriza a presença do vírus no hospedeiro.
Aproximadamente metade dos pacientes tratados irão se curar. Possuem melhores resposta ao tratamento os pacientes com idade inferior a 40 anos, do sexo feminino, com genótipos 2 ou 3, que não apresentem cirrose e de peso inferior a 85 quilogramas. O período de incubação do vírus da hepatite C é de, em média, 45 dias.[18]
Termo antigo muito usado para hepatites que não eram nem A nem B, que hoje se reconhece ser a maioria do tipo C, podendo ser também E.
Causada por RNA-vírus (tão pequeno que é incapaz de produzir seu próprio envelope proteico e de infectar uma pessoa), só tem importância quando associada à hepatite B, pois a potencializa. Isoladamente parece não causar infecção. Geralmente encontrado em pacientes portadores do vírus HIV e está mais relacionado à cronificação da hepatite e também à hepatocarcinoma.
É uma hepatite infecciosa aguda causada pelo vírus da hepatite E, que se pode curar de forma subclínica. Sua transmissão é do tipo fecal oral, através do contato com alimentos e água contaminados, e os sintoma iniciam em média 30 dias após o contágio. É mais comum após enchentes Não existe vacina para hepatite E. Os sintomas são de início súbito, com febre baixa, fadiga, mal estar, perda do apetite, sensação de desconforto no abdome, náuseas e vômitos.
Pode ocorrer diarreia. É considerada uma hepatite branda, apesar de risco aumentado para mulheres grávidas, principalmente no terceiro trimestre gestacional, que podem evoluir com hepatite fulminante. Não existe tratamento específico. O paciente deve receber medicamentos sintomáticos e repousar. Pode ser prevenida através de medidas de higiene, devendo ser evitado comprar alimentos e bebidas de vendedores ambulantes.
DNA-vírus, transmitido a macacos Rhesus sp. em laboratório experimentalmente, através de extratos de fezes de macacos infectados. Ainda não há relatos de casos em humanos.
A hepatite G foi a hepatite descoberta mais recentemente (em 1995) e é provocada pelo vírus VHG (vírus mutante do vírus da hepatite C) que se estima ser responsável por 0,3% de todas as hepatites víricas. Desconhecem-se, ainda, todas as formas de contágio possíveis, mas sabe-se que a doença é transmitida, sobretudo, pelo contato sanguíneo (transmissão parenteral). Pode evoluir para infecção persistente com prevalência de 2% entre doadores de sangue.
Em análises feitas nos Estados Unidos da América aos doadores de sangue demonstrou-se que cerca de dois por cento já teve contacto com o vírus. Supõe-se que o VHG se encontre em 20 a 30% dos utilizadores de drogas injectáveis e em dez por cento das pessoas que foram sujeitas a uma transfusão de sangue. Em cerca de 20% dos doentes com infecção pelos VHB ou VHC é possível detectar anticorpos para o VHG, mas esta coinfecção não parece influenciar a evolução daquelas hepatites.
Não foi ainda possível determinar com exatidão — dado que a descoberta da doença e do vírus que a provoca foram recentes —, as consequências da infecção com o vírus da hepatite G. A infecção aguda é geralmente «suave» e transitória e existem relatos duvidosos de casos de hepatite fulminante (os especialistas ainda não chegaram a uma conclusão definitiva sobre as causas destas hepatites fulminantes). Noventa a 100 por cento dos infectados tornam-se portadores crónicos mas podem nunca vir a sofrer de uma doença hepática. Até agora não foi possível comprovar que a infecção pelo VHG conduza a casos de cirrose ou de cancro no fígado. Diagnóstico: pesquisa HGV-RNA.
Outros vírus podem causar hepatites, porém sem ser causa comum. São potencialmente causadores de hepatite em pacientes submetidos a transfusões sanguíneas e imunodeprimidos o Epstein-Barr, o citomegalovírus e o herpes zoster. Outros agentes de importância são os vírus da dengue e febre amarela.
Existe um grande número de drogas que são hepatotóxicas, ou seja, lesam diretamente o hepatócito. Tais drogas podem portanto causar hepatite. A droga antidiabetes troglitazona, por exemplo, foi retirada do mercado em 2000 por causar hepatite. O acetaminofeno (Paracetamol), substância analgésica muito utilizada por crianças e adultos, pode ser hepatotóxica em doses maiores a 4g/dia (cada comprimido tem apenas 500 mg ou 1g).[19]
Outras drogas associadas a hepatite:[20]
- Alopurinol
- Amitriptilina (antidepressivo)
- Amiodarona (antiarrítmico)
- Azatioporina[21][22]
- Halotano (um tipo específico de gás anestésico)
- Contraceptivos hormonais
- Ibuprofeno, Indometacina, ácido acetilsalicilico (Anti-inflamatórios não esteroides)
- Isoniazida (INH), Rifampicina, e Pirazinamida (Antibióticos específicos para tuberculose)
- Cetoconazol (Antifúngicos)
- Metildopa (contra hipertensão)
- Minociclina (antibiótico tetraciclina)
- Nifedipina (contra hipertensão)
- Nitrofurantoina (antibiótico)
- Fenitoína e ácido valproico (antiepilepsia)
- Zidovudina (anti-retroviral para combate a AIDS)
- Isotretinoína
- Alguns suplementos nutricionais de ervas e vegetais
O progresso clínico de uma hepatite induzida por medicamentos é muito variável, dependendo da droga e da tendência do paciente a reagir à droga. Por exemplo, hepatite induzida por halotano pode ser moderada ou mesmo fatal, assim como a hepatite induzida por isoniazida. Contraceptivos hormonais podem causar mudanças estruturais no fígado. Hepatite por amiodarona pode ser incurável, uma vez que a longa meia vida da droga (mais de 60 dias) significa que é muito difícil impedir exposição à droga. Além disso, a variação na forma de reagir do organismo humano é tão grande que qualquer droga pode vir a causar hepatite caso a pessoa tenha uma grave reação adversa a ela.
As hepatites autoimunes (HAI) são hepatites causadas por uma auto agressão do organismo, que fabrica anticorpos que atacam e matam os hepatócitos. Isto pode acontecer porque uma bactéria, vírus ou um fungo pode conter uma porção muito parecida com a célula hepática, causando confusão do sistema imunológico. O tratamento é feito com corticoides e drogas imunossupressoras.
Essa forma de hepatite é mais comum em mulheres, e tem duas faixas etárias principais de acometimento: entre 10 e 30 anos (jovens) e por volta dos 50 anos (meia-idade).
Testes laboratoriais úteis na avaliação hepática são:
- as dosagens de:
- bilirrubinas (principalmente bilirrubinas diretas indicando dano dentro da célula hepática),
- transaminases (AST e ALT, antigamente denominadas respectivamente TGO e TGP),
- aumento das enzimas canaliculares(fosfatase alcalina, gama-glutamil-transpeptidase - antes denominada gama-glutamil-transferase e geralmente abreviada como gama-GT ou GGT),
- proteínas totais e frações(albuminae globulina: alteração positiva se já apresenta lesão hepatocelular prévia),
- atividade de protrombina,
- coagulograma (TAP/KPTT alterados, geralmente em indivíduos com dano hepatocelular prévio),
- hemograma (inespecífico, com preferencial de linfócitos)
- amônia e ácidos biliares,
- pesquisa de marcadores virais
- execução de exames complementares de diagnóstico por imagem, como o ultra-som e a tomografia computadorizada.
Se for necessária a análise histopatológica do fígado, pode ser necessária a biopsia hepática, que pode ser feita por agulha, videolaparoscopia ou a céu aberto. Cada exame tem validade em situações específicas.
Notas e referências
- ↑ a b c d e f «Hepatitis». MedlinePlus. Consultado em 10 de novembro de 2016. Cópia arquivada em 11 de novembro de 2016
- ↑ a b c d e f g «What is hepatitis?». WHO. Julho de 2016. Consultado em 10 de novembro de 2016. Cópia arquivada em 7 de novembro de 2016
- ↑ a b c d e f g h i j k l m n o «Hepatitis». NIAID. Consultado em 2 de novembro de 2016. Cópia arquivada em 4 de novembro de 2016
- ↑ a b «Liver Transplant». NIDDK. Abril de 2012. Consultado em 10 de novembro de 2016. Cópia arquivada em 11 de novembro de 2016
- ↑ «Hepatitis (Hepatitis A, B, and C) | ACG Patients». patients.gi.org. Cópia arquivada em 23 de fevereiro de 2017
- ↑ Bernal W.; Wendon J. (2013). «Acute Liver Failure». New England Journal of Medicine. 369 (26): 2525–2534. PMID 24369077. doi:10.1056/nejmra1208937
- ↑ a b c «Fatty Liver Disease (Nonalcoholic Steatohepatitis)». NIDDK. Maio de 2014. Consultado em 10 de novembro de 2016. Arquivado do original em 11 de novembro de 2016
- ↑ «Autoimmune Hepatitis». NIDDK. Março de 2014. Consultado em 10 de novembro de 2016. Cópia arquivada em 11 de novembro de 2016
- ↑ «Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015». The Lancet. 388 (10053): 1545–1602. Outubro de 2016. PMC 5055577
 . PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
. PMID 27733282. doi:10.1016/S0140-6736(16)31678-6 - ↑ Basra, Sarpreet (2011). «Definition, epidemiology and magnitude of alcoholic hepatitis». World Journal of Hepatology. 3 (5): 108–13. PMC 3124876
 . PMID 21731902. doi:10.4254/wjh.v3.i5.108
. PMID 21731902. doi:10.4254/wjh.v3.i5.108 - ↑ «Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015». The Lancet. 388 (10053): 1459–1544. Outubro de 2016. PMC 5388903
 . PMID 27733281. doi:10.1016/S0140-6736(16)31012-1
. PMID 27733281. doi:10.1016/S0140-6736(16)31012-1 - ↑ «Online Etymology Dictionary». Etymonline.com. Consultado em 26 de agosto de 2012. Cópia arquivada em 20 de outubro de 2012
- ↑ Dienstag, JL (2015). "Chapter 360: Acute Viral Hepatitis". In Kasper, D; Fauci, A; Hauser, S; Longo, D; Jameson, J; Loscalzo, J. Harrison's Principles of Internal Medicine, 19e. New York, NY: McGraw-Hill. ISBN 978-0-07-180215-4.
- ↑ Centers for Disease Control & Prevention (June 2010). "When Someone Close to You Has Hepatitis" (PDF).
- ↑ World Health Organization. Hepatitis Fact sheet. http://www.who.int/mediacentre/factsheets/fs204/en/
- ↑ Brasil. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de Vigilância Epidemiológica. Manual de aconselhamento em hepatites virais / Ministério da Saúde, Secretaria de Vigilância em Saúde, Departamento de Vigilância Epidemiológica. – Brasília : Ministério da Saúde, 2005. 52p. –(Série A. Normas e Manuais Técnicos). ISBN 85-334-1201-0
- ↑ Dr. Stéfano Gonçalves Jorge. «Hepatite B». Hepcentro. Consultado em 22 de janeiro de 2012
- ↑ a b Dr. Stéfano Gonçalves Jorge. «Hepatite C». Hepcentro. Consultado em 22 de janeiro de 2012
- ↑ http://patient.info/medicine/paracetamol-calpol-disprol-hedex-panadol
- ↑ «Hepatitis as a result of chemicals and drugs». HealthAtoZ (em inglês). Consultado em 1 de julho de 2006. Arquivado do original em 23 de junho de 2006
- ↑ Bastida G, Nos P, Aguas M, Beltrán B, Rubín A, Dasí F, Ponce J (2005). «Incidence, risk factors and clinical course of thiopurine-induced liver injury in patients with inflammatory bowel disease.». Alimentary Pharmacology & Therapeutics. 22 (9): 775–82. doi:10.1111/j.1365-2036.2005.02636.x. PMID 16225485. Consultado em 30 de junho de 2006
- ↑ Caravati E M, McCuigan M A (1 de dezembro de 2003). ed. by Dart, R., ed. Medical Toxicology (em inglês) 3rd edition ed. Philadelphia: Lippincott Williams & Wilkins. 1043 páginas. ISBN 0-7817-2845-2
- Fox RK, Wright TL, Viral Hepatitis in Current Diagnosis & Treatment in Gastroenterology
- Alter MJ, Kruszon-Moran D, Nainan O, et al. The prevalence of hepatitis C virus in the United States. N Engl J Med. 1999;341:556-562.
- Nishioka SA, Gyorkos TW, Collet JP, et al. Tattooing and risk for transfusion transmitted diseases: the role of the type, number and design of the tattoos, and the conditions in which they were performed. Epidemiol Infect. 2002;128:63-71.
- Haley RW, Fischer RP. Commercial tattooing as a potentially important source of hepatitis C infection. Medicine. 2001;80:134-151.
- Ridzon R, Gallagher K, Ciesielski C, et al. Simultaneous transmission of human immunodeficiency virus and hepatitis C from a needle stick injury. N Engl J Med. 1997;336:919-922.
- Ohto H, Terazawa S, Sasaki N, et al. Transmission of hepatitis C virus from mothers to infants. N Engl J Med. 1994;330:744-750.
- Dal Molin G, D'Agaro P, Ansaldi F, et al. Mother-to-infant transmission of hepatitis C virus: rate of infection and assessment of viral load and IgM anti-HCV as risk factors. J Med Virol. 2002;67:137-142.
- Zanetti AR, Tanzi E, Paccagnini S, et al. Mother to infant transmission of hepatitis C virus. Lancet. 1995;345:289-291.
- Lin HH, Kao JH, Hsu HY, et al. Absence of infection in breast fed infants born to hepatitis C virus infected mothers. J Pediatr. 1995;126:589-591.
- Curso Monotemático de Hepatites Virais oferecido pela Sociedade Brasileira de Hepatologia (2005)
- Hepatitis C: Nutrition Care—Canadian Guidelines for Health Care Providers (link)
- Kubo N ; Furusyo N ; Nakashima H ; Kashiwagi K ; Hayashi J Strenuous physical labor is important as a cause of elevated alanine aminotransferase levels in Japanese patients with chronic hepatitis C viremia. Eur J Epidemiol. 20(3):251-61, 2005
- Lawitz E, Rodriguez-Torres M, Muir A, et al. 28 days of the hepatitis C protease inhibitor VX-950, in combination with peg-interferon-alfa-2a and ribavirin, is well-tolerated and demonstrates robust antiviral effects. Program and abstracts of Digestive Disease Week 2006; May 20-25, 2006; Los Angeles, California. [Late-breaking abstract 686f]
- Kieffer T, Sarrazin C, Miller J, et al. Combination of telaprevir (VX-950) and PEG-IFN-alfa suppressed both wild-type virus and resistance variants in HCV genotype 1-infected patients in a 14-day phase 1B study. Hepatology. 2006;44:222A. [Abstract 92]
- Reesink HW; Zeuzem S; Weegink CJ; Forestier N; van Vliet A; van de Wetering de Rooij J; McNair L; Purdy S; Kauffman R; Alam J; Jansen PL Rapid decline of viral RNA in hepatitis C patients treated with VX-950: a phase Ib, placebo-controlled, randomized study. Gastroenterology. 131(4):997-1002, 2006
- CDC Viral Hepatitis C FAQ (link)
- Rodriguez-Luna H ; Douglas DD Natural history of hepatitis C following liver transplantation. Curr Opin Infect Dis. 17(4):363-71, 2004 * Huang H, Shiffman ML, Friedman S et al. 7-Gene Signature Predicts Cirrhosis Risk in Patients With Chronic Hepatitis C. Hepatology 2007 (link)
- Teixeira R, Menezes EG, Schiano TD. Therapeutic Management of Recurrent Hepatitis C After Liver Transplantation. Liver Int. 27(3):302-312, 2007