Tuberculose
| Tuberculose | |
|---|---|
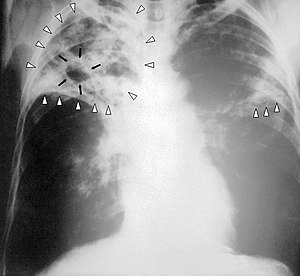
| Radiografia ao peito de uma pessoa com tuberculose avançada. As setas brancas assinalam a infeção em ambos os pulmões. As setas pretas assinalam a formação de uma cavidade. | |
| Especialidade | Infectologia, pneumologia |
| Sintomas | Tosse crónica, febre, expectoração com sangue, perda de peso[1] |
| Causas | Mycobacterium tuberculosis[1] |
| Fatores de risco | Tabagismo, VIH/SIDA[1] |
| Método de diagnóstico | Radiografia torácica, cultura microbiológica, prova de tuberculina[1] |
| Condições semelhantes | Pneumonia necrotizante, histoplasmose, sarcoidose, coccidioidomicose[2] |
| Tratamento | Antibióticos[1] |
| Frequência | 33% da população (latente)[1] |
| Mortes | 1,3 milhões (2016)[3] |
| Classificação e recursos externos | |
| DiseasesDB | 8515 |
| MedlinePlus | 000077, 000624 |
| eMedicine | 230802 |
| MeSH | D014375 |
Tuberculose é uma doença infeciosa geralmente causada pela bactéria Mycobacterium tuberculosis (MTB).[1] A tuberculose afeta geralmente os pulmões, embora possa também afetar outras partes do corpo.[1] A maioria das infeções não manifesta sintomas, sendo nesses casos denominada tuberculose latente.[1] Cerca de 10% das infeções latentes evoluem para tuberculose ativa. Se não for tratada, a tuberculose ativa causa a morte a metade das pessoas infetadas.[1] Os sintomas clássicos da tuberculose ativa são tosse crónica com expulsão de sangue, escarro, febre, suores noturnos e perda de peso.[1][4] A infeção de outros órgãos pode causar vários outros sintomas.[5]
A tuberculose é transmitida por via aérea quando as pessoas com tuberculose ativa nos pulmões tossem, cospem, falam ou espirram.[1][6] As pessoas com tuberculose latente não transmitem a doença.[1] A infeção ativa é mais comum entre fumadores e pessoas com VIH/SIDA.[1] O diagnóstico de tuberculose ativa é apoiado por radiografias ao peito, exames microscópicos e culturas de fluidos corporais.[7] O diagnóstico de tuberculose latente baseia-se na prova da tuberculina ou análises ao sangue.[7]
Entre as medidas de prevenção estão o rastreio de grupos de risco, deteção e tratamento atempados dos casos e vacinaçãocom o bacilo Calmette-Guérin (vacina BCG).[8][9][10] Os grupos de risco incluem as pessoas que partilham casa ou local de trabalho com pessoas com tuberculose ativa.[10] O tratamento consiste na administração de vários antibióticos durante um longo período de tempo.[1] A resistência antibiótica é um problema cada vez maior, sendo cada vez mais comum a tuberculose multirresistente (MDR-TB) e a tuberculose extensivamente resistente (XDR-TB).[1]
Estima-se que cerca de um terço da população mundial esteja infetada com tuberculose latente.[1] Todos os anos ocorrem novos casos de infeção em cerca de 1% da população.[11] Em 2016 ocorreram em todo o mundo mais de 10 milhões de casos de tuberculose ativa, tendo sido a causa de cerca de 1,3 milhões de mortes.[3] Isto faz com que a tuberculose seja a principal causa de morte por doenças infeciosas.[3] Mais de 95% destas mortes ocorreram em países em vias de desenvolvimento, principalmente na Índia, China, Indonésia, Paquistão e Filipinas.[3]Desde o ano 2000 que o número de novos casos em cada ano tem vindo a diminuir.[1] Em muitos países africanos e asiáticos cerca de 80% da população apresenta prova de tuberculina positiva, enquanto nos Estados Unidos os este valor é de apenas 5–10% da população.[12] A doença está presente nos seres humanos desde a Antiguidade.[13]
Índice
Sinais e sintomas[editar | editar código-fonte]
Entre seus sintomas, pode-se mencionar tosse com secreção, febre (mais comumente ao entardecer), suores noturnos, falta de apetite, emagrecimento, cansaço fácil e dores musculares. Dificuldade na respiração, eliminação de sangue (Hemoptise) e acúmulo de secreção na pleura pulmonar são características em casos mais graves.
Transmissão[editar | editar código-fonte]
A tuberculose é transmitida pelos bacilos expelidos por um indivíduo contaminado quando tosse, fala, espirra ou cospe.[14] A tuberculose se dissemina através de aerossóis no ar que são expelidas quando pessoas com tuberculose infecciosa tossem, espirram. Contactos próximos (pessoas que tem contato frequente) têm alto risco de se infectarem. A transmissão ocorre somente a partir de pessoas com tuberculose infecciosa activa (e não de quem tem a doença latente).
A probabilidade da transmissão depende do grau de infecção da pessoa com tuberculose e da quantidade expelida, forma e duração da exposição ao bacilo, e a virulência.
A cadeia de transmissão pode ser interrompida isolando-se pacientes com a doença ativa e iniciando-se uma terapia antituberculose eficaz.
A tuberculose resistente é transmitida da mesma forma que as formas sensíveis a medicamentos. A resistência primária se desenvolve em pessoas infectadas inicialmente com micro-organismos resistentes. A resistência secundária (ou adquirida) surge quando a terapia contra a tuberculose é inadequada ou quando não se segue ou se interrompe o regime de tratamento prescrito.
Infecção[editar | editar código-fonte]
A infecção pelo M. tuberculosis se inicia quando o bacilo atinge os alvéolos pulmonares e pode se espalhar para os nódulos linfáticos e daí, através da corrente sanguínea para tecidos mais distantes onde a doença pode se desenvolver: a parte superior dos pulmões, os rins, o cérebro e os ossos.
A resposta imunológica do organismo mata a maioria dos bacilos, levando à formação de um granuloma. Os "tubérculos", ou nódulos de tuberculose são pequenas lesões que consistem em tecidos mortos de cor acinzentada contendo a bactéria da tuberculose.
Normalmente, o sistema imunológico é capaz de conter a multiplicação do bacilo, evitando sua disseminação em 90% dos casos.
Evolução[editar | editar código-fonte]
Entretanto, em algumas pessoas, o bacilo da tuberculose supera as defesas do sistema imunológico e começa a se multiplicar, resultando na progressão de uma simples infecção por tuberculose para a doença em si. Isto pode ocorrer logo após a infecção (tuberculose primária – 1 a 5% dos casos), ou vários anos após a infecção (reativação da doença tuberculosa, ou bacilo dormente – 5 a 9 %).
Cerca de 5% das pessoas infectadas vão desenvolver a doença nos dois primeiros anos, e outras 5% vão desenvolvê-la ainda mais tarde. No total, cerca de 10% dos infectados com sistema imunológico normal desenvolverão a doença durante a vida.[15]
Algumas situações aumentam o risco de progressão da tuberculose. Em pessoas infectadas com o HIV ou outras doenças que deprimem o sistema imunológico tem muito mais chances de desenvolverem complicações. Outras situações de risco incluem: o abuso de drogas injetáveis; infecção recente de tuberculose nos últimos 2 anos; raio-x do tórax que sugira a existência de tuberculose (lesões fibróticas e nódulos); diabetes mellitus, silicose, terapia prolongada com corticosteróides e outras terapias imunossupressivas, câncer na cabeça ou pescoço, doenças no sangue ou reticuloendoteliais (leucemia e doença de Hodgkin), doença renal em estágio avançado, gastrectomia, síndromes de mal-absorção crônicas, ou baixo peso corporal (10% ou mais de peso abaixo do ideal).
A tuberculose afeta principalmente os pulmões,[16] (75% ou mais) e é chamada de tuberculose pulmonar.
Os sintomas incluem tosse prolongada com duração de mais de três semanas, dor no peito e hemoptise. Outros sintomas incluem febre, calafrios, suores noturnos, perda de apetite e de peso, e cansaço fácil. A palavra consunção(consumpção, em Portugal) surgiu porque os doentes pareciam ter sido "consumidos por dentro" pela doença.
Outros locais do corpo que são afetados incluem a pleura, o sistema nervoso central (meninges), o sistema linfático, o sistema geniturinário, ossos e articulações, ou pode ser disseminada pelo corpo (tuberculose miliar - assim chamada porque as lesões que se formam parecem pequenos grãos de milho). Estas são mais comuns em pessoas com supressão imunológica e em crianças. A tuberculose pulmonar também pode evoluir a partir de uma tuberculose extrapulmonar.
Diagnóstico[editar | editar código-fonte]
Uma avaliação médica completa para a tuberculose ativa inclui um histórico médico, um exame físico, a baciloscopia de escarro, uma radiografia do tórax e culturas microbiológicas. A prova tuberculínica (também conhecida como teste tuberculínico ou teste de Mantoux) está indicada para o diagnóstico da infecção latente, mas também auxilia no diagnóstico da doença em situações especiais, como no caso de crianças com suspeita de tuberculose. Toda pessoa com tosse por três semanas ou mais é chamada sintomática respiratória (SR) e pode estar com tuberculose.
Baciloscopia[editar | editar código-fonte]
A baciloscopia é um exame realizado com o escarro do paciente suspeito de ser vítima de tuberculose, colhido em um potinho estéril. Para o exame são necessárias duas amostras. Uma amostra deve ser colhida no momento da identificação do sintomático respiratório e a outra na manhã do dia seguinte, com o paciente ainda em jejum após enxaguar a boca com água. É importante orientar o paciente a não cuspir, mas sim escarrar. No Brasil, esse exame está disponível no SUS e pode ser solicitado por enfermeiros e médicos.
Histórico médico[editar | editar código-fonte]
O histórico médico inclui a obtenção de sintomas da tuberculose pulmonar:
- tosse intensa e prolongada por três ou mais semanas;
- dor no peito; e
- hemoptise.
Sintomas sistêmicos incluem:
Outras partes do histórico médico incluem:
- exposição anterior à tuberculose, na forma de infecção ou doença;
- tratamento anterior de Tuberculose;
- fatores de risco demográficos para a Tuberculose; e
- condições médicas que aumentem o risco de infecção por tuberculoses, tais como a infecção por HIV.
Deve-se suspeitar de tuberculose quando uma doença respiratória persistente - num indivíduo que de outra forma seria saudável - não estiver respondendo aos antibióticos regulares.
Exame físico[editar | editar código-fonte]
Um exame físico é feito para avaliar a saúde geral do paciente e descobrir outros fatores que podem afetar o plano de tratamento da tuberculose. Não pode ser usado como diagnosticador da Tuberculose.
Radiografia do tórax[editar | editar código-fonte]
Uma radiografia postero-anterior do tórax é a tradicionalmente feita; outras vistas (lateral ou lordótico) ou imagens de tomografia computadorizada podem ser necessárias.
Em tuberculose pulmonar ativa, infiltrações ou consolidações e/ou cavidades são frequentemente vistas na parte superior dos pulmões com ou sem linfadenopatia (doença nos nódulos linfáticos) mediastinal ou hilar. No entanto, lesões podem aparecer em qualquer lugar nos pulmões. Em pessoas com HIV e outras imunossupressões, qualquer anormalidade pode indicar a Tuberculose, ou o raio-x dos pulmões pode até mesmo parecer inteiramente normal.
Em geral, a tuberculose anteriormente tratada aparece no raio-x como nódulos pulmonares na área hilar ou nos lóbulos superiores, apresentando ou não marcas fibróticas e perda de volume. Bronquiectasia (isto é, dilatação dos brônquios com a presença de catarro) e marcas pleurais podem estar presentes.
Nódulos e cicatrizes fibróticas podem conter bacilos de tuberculose em multiplicação lenta, com potencial para progredirem para uma futura tuberculose ativa. Indivíduos com estas características em seus exames, se tiverem um teste positivo de reação subcutânea à tuberculina, devem ser consideradas candidatos de alta prioridade ao tratamento da infecção latente, independente de sua idade. De modo oposto, lesões granulares calcificadas (granulomas calcificados) apresentam baixíssimo risco de progressão para uma tuberculose ativa.
Anormalidades detectadas em radiografias do tórax podem sugerir, porém, nunca são exatamente o diagnóstico, de tuberculose. Entretanto, estas radiografias podem ser usadas para descartar a possibilidade de tuberculose pulmonar numa pessoa que tenha reação positiva ao teste de tuberculina mas que não tenha os sintomas da doença.
Detecção[editar | editar código-fonte]
Desde 2008, que uma equipe de cientistas treina na Tanzânia 77 ratos-africanos-gigantes para detectar a tuberculose. A primeira experiência que foi desenvolvida mostrou que em 910 amostras de 456 pacientes, dez ratos encontraram 67 por cento de pessoas com tuberculose e 48 por cento foram encontrados pelos microscópios dos laboratórios.[17] Os ratos aumentaram as taxas de detecção em mais de 30%. A tecnologia começou em 2013 a ser aplicada em Maputo[18]e esses ratos heróis passaram a contribuir para identificar a doença que, apesar de curável, ainda faz cerca de 1 milhão de vítimas fatais ao redor do mundo; Brasil e Moçambique estão no grupo dos 22 países onde ocorrem 80% dos casos de tuberculose do mundo.[19]
Estudos microbiológicos[editar | editar código-fonte]
Análises de amostras de escarro e culturas microbiológicas devem ser feitas para detectar o bacilo, caso o paciente esteja produzindo secreção. Se não estiver produzindo-a, uma amostra coletada na laringe, uma broncoscopia ou uma aspiração por agulha fina podem ser consideradas. O bacilo pode ser cultivado, apesar de crescer lentamente e então, ou imediatamente após colheita da amostra corado (com a técnica de Ziehl-Neelsen) e observado ao microscópio óptico.
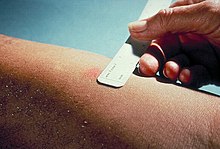
Prova tuberculínica (teste tuberculínico ou de Mantoux)[editar | editar código-fonte]
O teste intradérmico de Mantoux é usado no Brasil, nos Estados Unidos e no Canadá. O teste de Heaf é usado no Reino Unido. Um resultado positivo indica que houve contato com o bacilo (infecção latente da tuberculose), mas não indica doença, já que, após o contágio, o indivíduo apresenta 5% de chances de desenvolver a doença nos primeiros 2 anos. Este teste é utilizado para fins de controle epidemiológico e profilaxia em contactantes de pacientes com tuberculose. Em situações específicas, como no caso do diagnóstico da doença em crianças, pode auxiliar no diagnóstico.
O derivado de proteína purificada (ou PPD), que é um precipitado obtido de culturas filtradas e esterilizadas, é injetado de forma intradérmica (isto é, dentro da pele) e a leitura do exame é feita entre 48 e 96 horas (idealmente 72 horas) após a aplicação do PPD. Um paciente que foi exposto à bactéria deve apresentar uma resposta imunológica na pele, a chamada "enduração".
Classificação da reação à tuberculina[editar | editar código-fonte]
Os resultados são classificados como Reator Forte, Reator Fraco ou Não Reator. Um endurecimento de mais de 5–15 mm (dependendo dos fatores de risco da pessoa) a 10 unidades de Mantoux é considerado um resultado positivo, indicando infecção pelo M. tuberculosis.
- 5 mm ou mais de tamanho são positivos para a Tuberculose em:
- pacientes positivos para o HIV
- contatos com casos recentes de Tuberculose
- pessoas com mudanças nodulares ou fibróticas em raios-X do tórax, consistentes com casos antigos de Tuberculose curada
- Pacientes com órgãos transplantados e outros pacientes imunossuprimidos
- 10 mm ou mais é positivo em:
- Pessoas recém-chegadas (menos de 5 anos) de países com alta incidência da doença (isso inclui quem mora no Brasil)
- Utilizadores de drogas injetáveis
- Residentes e empregados de locais de aglomerações de alto risco (exemplos: prisões, enfermarias, hospitais, abrigos de sem-tetos etc.)
- Pessoal de laboratórios onde se faça testes com Mycobacterium
- Pessoas com condições clínicas de alto risco (exemplosː diabetes, terapias prolongadas com corticosteroides, leucemia, falência renal, síndromes de mal-absorção crônicas, reduzido peso corporal etc.)
- Crianças com menos de 4 anos de idade, ou crianças e adolescentes expostos a adultos nas categorias de alto risco
- 15 mm ou mais é positivo em: (não utilizado no Brasil)
- Pessoas sem fatores de risco conhecidos para a Tuberculose
- (Nota: programas de testes cutâneos normalmente são conduzidos entre grupos de alto risco para a doença)
Um teste negativo não exclui tuberculose ativa, especialmente se o teste foi feito entre 6 e 8 semanas após adquirir-se a infecção; se a infecção for intensa, ou se o paciente tiver comprometimento imunológico.
Um teste positivo não indica doença ativa, apenas que o indivíduo teve contato com o bacilo.
Uma BCG é suficiente; a revacinação não é útil. Uma vacinação prévia por BCG dá, por vezes, resultados falso-positivos. Isto torna o teste de Mantoux pouco útil em pessoas vacinadas por BCG.
A fim de melhorar o Teste de Mantoux, outros testes estão sendo desenvolvidos. Um dos considerados promissores observa a reação de linfócitos-T aos antígenos ESAT6 e CFP10.
- Teste de Heaf
O Teste de Heaf é usado no Reino Unido, e também injeta a proteína purificada (PPD) na pele, observando-se a reação resultante.
Quando alguém é diagnosticado com tuberculose, todos os seus contatos próximos devem ser investigados com um teste de Mantoux e, principalmente, radiografias de tórax, a critério médico.
Sistema de classificação[editar | editar código-fonte]
O sistema de classificação para a tuberculose mostrado abaixo é baseado no grau de patogenia da doença.
Os agentes de saúde devem obedecer às leis de cada país no tocante à notificação de casos de tuberculose. As situações descritas em 3 ou 5 na tabela abaixo devem ser imediatamente notificadas às autoridades de saúde locais.
| Sistema de classificação para a tuberculose. | ||
|---|---|---|
| Classe | Tipo | Descrição |
| 0 | Nenhuma exposição à Tuberculose Não infectado | Nenhum histórico de exposição Reação negativa ao teste de tuberculina dérmico |
| 1 | Exposição à Tuberculose Nenhuma evidência de infecção | Histórico de exposição Reação negativa ao teste dérmico de tuberculina |
| 2 | Infecção de Tuberculose Sem doença | Reação positiva ao teste dérmico de tuberculina Estudos bacteriológicos negativos (caso tenham sido feitos) Nenhuma evidência clínica, bacteriológica ou radiográfica de Tuberculose |
| 3 | Tuberculose clinicamente ativa | Cultura de M. tuberculosis (caso tenha sido feita) Evidências clínicas, bacteriológicas, ou radiográficas da doença |
| 4 | Tuberculose não ativa clinicamente | Histórico de episódio(s) de Tuberculose ou Sinais anormais porém estáveis nas radiografias Reação positiva ao teste dérmico de tuberculina Estudos bacteriológicos negativos (se feitos) e Nenhuma evidência clínica ou radiográfica de presença da doença |
| 5 | Suspeita de Tuberculose | Diagnóstico pendente A doença deve ser confirmada ou descartada dentro de 3 meses |
Prevenção[editar | editar código-fonte]
A imunização com vacina BCG dá entre 50% a 80% de resistência à doença. Em áreas tropicais onde a incidência de micobactérias atípicas é elevada (a exposição a algumas "micobactérias" não transmissoras de tuberculose dá alguma proteção contra a Tuberculose), a eficácia da BCG é bem menor. No Reino Unido, adolescentes de 15 anos são normalmente vacinadas durante o período escolar.
Tratamento[editar | editar código-fonte]
Pessoas com infecção de Tuberculose (classes 2 ou 4), mas que não têm a doença (como nas classes 3 ou 5), não espalham a infecção para outras pessoas. A infecção por Tuberculose numa pessoa que não tem a doença não é considerada um caso de Tuberculose e normalmente é relatada como uma infecção latente de Tuberculose. Esta distinção é importante porque as opções de tratamento são diferentes para quem tem a infecção latente e para quem tem a doença ativa.
Tratamento de infecção latente de tuberculose[editar | editar código-fonte]
O tratamento da infecção latente é essencial para o controle e eliminação da Tuberculose, pela redução do risco de a infecção vir a tornar-se doença ativa. Uma avaliação para descartar Tuberculose ativa é necessária antes que um tratamento para tuberculose latente seja iniciado.
Candidatos ao tratamento de tuberculose latente são aqueles grupos de muito alto risco, com reação positiva à tuberculina de 5 mm ou mais, assim como aqueles grupos de alto risco com reações cutâneas de 10 mm ou mais. Veja em inglês na Wikipédia,classification of tuberculin reaction.
Há vários tipos de tratamento disponíveis, a critério médico.
- Contatos próximos
Contatos próximos são aqueles que dividem a mesma habitação ou outros ambientes fechados. Aqueles com riscos maiores são as crianças com idade inferior a 4 anos, pessoas imunodeprimidas e outros que possam desenvolver a Tuberculose logo após uma infecção. Contatos próximos que tenham tido uma reação negativa ao teste de tuberculina (menos de 5 mm) devem ser novamente testados 10 a 12 semanas após sua última exposição à Tuberculose. O tratamento da tuberculose latente pode ser descontinuado a critério médico.
- Crianças
Crianças com menos de 4 anos de idade têm grande risco de progressão de uma infecção para a doença, e de desenvolverem formas de Tuberculose potencialmente fatais. Estes contatos próximos normalmente devem receber tratamento para tuberculose latente mesmo quando os testes de tuberculina ou o raio-X do tórax não sugerem Tuberculose.
Um segundo teste de tuberculina normalmente é feito de 10 a 12 semanas após a última exposição à Tuberculose infecciosa, para que se decida se o tratamento será descontinuado ou não.
Tratamento de tuberculose ativa[editar | editar código-fonte]
Os tratamentos recentes para a tuberculose ativa incluem uma combinação de drogas e remédios, às vezes num total de quatro, que são reduzidas após certo tempo, a critério médico. Não se utiliza apenas uma droga, pois, neste caso, todas as bactérias sensíveis a ela morrem, e, três meses depois, o paciente sofrerá infecção de bactérias que conseguiram resistir a esta primeira droga. Alguns medicamentos matam a bactéria, outros agem contra a bactéria infiltrada em células, e outros, ainda, impedem a sua multiplicação. Ressalve-se que o tratamento deve seguir uma continuidade com acompanhamento médico, e não deve ser suspenso pelo paciente após uma simples melhora. Com isto, evita-se que cepas da bactéria mais resistentes sobrevivam no organismo, e retornem posteriormente com uma infecção mais difícil de curar. O tratamento dura seis meses, porém, nos casos de tuberculose multirresistente, pode durar até um ano e gerar efeitos colaterais como surdez, náusea e psicose.[21]
Epidemiologia[editar | editar código-fonte]
Todos os anos, milhões de pessoas são infectadas